Пневмонии раннего возраста
Ежегодно от этой патологии умирает до 5 млн. детей, не дожив до пятилетнего возраста. Во время вспышек ОРВИ, дети в закрытых учреждениях болеют до 86%, в открытых — до 60%, в домах ребенка дети болеют от 6 до 10 раз в год.
ЭТИОЛОГИЯ
На первом полугодие жизни ребенка причиной пневмонии служит внутрибольничная суперинфекция или хламидийная или цитомегаловирусная инфекции у детей, гемофильная палочка при внутриутробном заражении, отягощенным преморбидным фоном. Далее стоят аспирационные пневмонии. ГЭР, срыгивания. Пневмококковая пневмония на первом полугодии жизни встречается значительно реже, чем у детей более старшего возраста. так как у них сохранен противо-пневмококковый иммунитет при трансплацентарной передаче антител от матери к плоду.
На втором полугодии чаще встречаются внебольничные инфекции, вызванные стафилококком (золотистый, эпидермальный), грам-флора, гемофильная палочка (моракселла катаралис), кишечная палочка, условно патогенная флора (хламидии) у детей с ослабленным иммунитетом. Пневмококковая пневмония (внебольничная, домашняя) чаще встречается у детей 1-2-3- лет, в период минимального уровня антител в крови расширения контакта с инфекцией.
Микоплазма и хламидии чаще поражает детей дошкольного, школьного возраста. Это инфекции организованного коллектива.
Клинические особенности пневмоний различной этиологии.
1. Пневмококковые пневмонии. Клинически пневмококковая пневмония у детей протекает как крупозная, проходя стадии красного, серого, разрешения. Начало острое, с озноба лихорадки, кашель с ржавой мокротой, боли в груди, боли в животе. Часто появляется герпетическая сыпь на 2-4 день болезни. Напряжение крыльев носа, втяжение межреберий, тахипноэ, тахикардия. Кашель появляется позднее, влажный со слизисто-гнойной мокротой, иногда красного цвета, равномерно пропитанной пузырьками воздуха, мокрота очень липкая, из-за большого содержания полисахаридов. При перкуссии укорочение выражено со 2-3 дня над областью воспаления. При появлении притупления исключить плевральный выпот. Вначале выслушиваются единичные, звонкие, крепитирующие хрипы на фоне ослабленного дыхания. Может быть увеличена печень из-за сердечнососудистой недостаточности. опущения купола диафрагмы. На R гр. очаги инфильтрации располагаются по периферии легочного поля. Они примыкают к висцеральной плевре, почти никогда не распространяются сегментарно, очаги со значительной плотностью, негомогенные (1-3 сегмента). Легочные изменения при назначении антибактериальной терапии полностью исчезают через 2-3 недели, максимум через 4 недели. В крови гиперлейкоцитоз, а — 15-20*10~/л СОЭ-39-45мм/час. Могут быть признаки аппендицита (боли в правом нижнем квадранте с отсутствием перистальтики), признаки кишечной непроходимости IlpH правосторонней нижнедолевой пневмонии. Препарат выбора — пенициллин 100-150 1кг, ампициллин той же дозировки, ампиокс,амоксиклав, амоксициллин.
2. Стрептококковые пневмонии (гемолитический стрептококк). Начало — бурное, внезапное, выраженная интоксикация, повторные ознобы, лихорадка, одьппка, цианоз, сходно с пневмококковой. Температура 38-39. Кашель с жидкой мокротой. Физикальные данные скудные, нет четких перкуторных данных. хрипов немного. Пневмония развивается часто как осложнение кори, коклюша, гриппа и других ОРВИ. Поражается чаще нижние доли легкого, инфекция распространяется бронхогенно. Сначала поражается один из сегментов. в дальнейшем процесс быстро распространяется на другие сегменты с вовлечением плевры. Объем пораженного сегмента слегка уменьшен. Отмечается склонность к фиброзной трансформации и затяжному течении. На рентгенограмме у детей старшего возраста сегментарное распространение, у детей раннего возраста крупноочаговые сливные тени с переходом в лобарную, субтотальную пневмонию, часто поражаются лимфоузлы. В крови со сдвигом влево, СОЭ-25-40 мм/час. В лечении полисинтетические пенициллины, кефзол, цефалотин (кефлин).
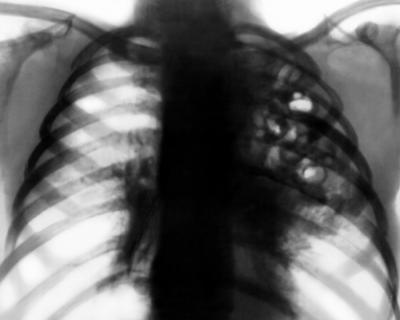
3. Стафилококковые пневмонии у детей это опасная, быстро прогрессирующая инфекция. Неосложненные стафилококковые пневмонии не отличаются от других кокковых пневмоний. При осложненном течении начало острое, острейшее, с первых часов развивается пневмонический токсикоз, гипертермия с ознобом, быстро прогрессирующая дыхательная недостаточность. рвота, абдоминальный синдром. Температура стойко держится героического характера 39-40-41. Кашель вначале сухой и щадящий, при развитии деструкции — влажный со слизистой мокротой. При перкуссии значительное притупление в области поражения. при развитии экссудативного плеврита — до бедренной тупости. Данные аускультации скудные. ослабленное дыхание. при деструкции локальные разнокалиберные хрипы. В первые 6-7 дней часто развитие гнойного плеврита и деструктивных полостей. Нередко развивается пиопневмоторакс. На ренгенограмме очаговые плотные тени сегментарного- полисегментарного
характера. Резкое увеличение объема сегмента, при осложнении на фоне уплотнения, при деструкции участки просветлений, деформация бронхов, коллабирование рядом лежащих здоровых сегментов. Часто развивается ДВС синдром, быстропрогрессирующая анемия. В крови гиперлейкоцитоз, СОЭ 40-60 мм/час. Число лейкоцитов менее, неблагоприятный прогностический признак. В амбулаторном лечении — цефамандол, клафоран, лонгацеф,аминогликозиды: тобрамицин, гентамицин, левомицетин, ампиокс, оксициллин, диклоксациллин 25-60-80 мг!кг — при неэффективности других.
4. Клебсиеллезные пневмонии у детей. Старое название — бацилла Фридлендера. Пневмония чаще всего развивается самостоятельно, очень редко присоединяется к заболеваниям верхних дыхательных путей, вызванных другими возбудителями. Начало острое, внезапное. С первых дней заболевания подъем температуры, озноб, боли в боку. Кашель влажный, с вязкой мокротой в виде желеобразной слизи нередко окрашенной кровью. Лихорадка постоянного или ремитирующего характера с повторными ознобами, выражен токсикоз, часто развивается синдром ДЦС. При перкуссии укорочение или притупление в области поражения. Дыхание ослаблено. На R гр. гомогенное затемнение большей части или всей доли, не следует сегменторному делению, распространяется чаще в задних отделах верхней доли или верхних частях нижней доли, чаще носит односторонний характер. Нередко рано развиваются абсцессы, эмпиема. В крови гиперлейкоцитоз выше нормы 40-50, СОЭ -40-50 мм!час. Лечение: гентамицин очень высокие дозы до 60 мг/кг, тобрамицин, амикацин 30 мг/кг, средняя доза гентамицина 8-12 мг/кг. Цефриаксон в сочетании с гентамицином, тобрамицином при тяжелых случаях. Лечение продолжается 8 дней после нормализации температуры, в целом курс около трех недель.
5. Пневмонии, вызванные сальмонеллами у детей. В клинике характерно постепенное начало. С первых дней, легкие катаральные проявления со стороны верхних дыхательных путей. Температура субфебрильная. Может быть фебриллитет, который носит волнообразный характер длительное время. Умеренно выражена гиперемия зева, кашель редкий в виде покашливания. Данные перкуторные скудные. При аускультации впервые 4-5 дней изменения слабо выражены, позже появляются влажные хрипы. На R rp. на фоне усиленного рисунка очаги затемнения в обоих легких. Деструкция не развивается. Могут быть увеличены печень, селезенка, истеричность склер. На 6-7 день болезни учащается стул от 3-5 до 10-12 раз со слизью и дурным запахом. В мокроте преобладают лимфоциты и макрофаги. В крови лимфоцитоз.В течение характерен затянувшийся процесс. Лечение: амоксициллин, амоксиклав (полисинтетический пенициллин) сходен с ампициллином 150-300 мг/кг на 4 введения.
6. Хламидийные пневмонии у детей первых недель жизни.Передача внутриутробная, инранатальная. Развивается постепенно на 4-8 неделе жизни у ребенка появляется отрывистый пароксизмальный кашель. Через неделю присоединяется одышка до 50-60. температура в норме, нет интоксикации. Дыхание кряхтящее. Дыхательная недостаточность мало вьтражена. Газы крови не нарушены, может быть гипокапния. Отсутствие температуры и катаральных проявлений позволяет исключить ОРВИ. Аускультативно в легких у всех детей выслушиваются в большом количестве крепитирующие и мелкопузырчатые хрипы с обеих сторон. Обструктивный симптом отсутствует. У всех больных увеличена печень до 3-4 см., конъюнктивит, селезенка 1,5-2 см. Может быть клиника легкого энтероколита. В копрограмме тогда могут быть эритроциты и лейкоциты. В крови умеренный гиперлейкоцитоз(по Таточенко), эозинофилия 5-15%, СОЭ 40-50 мм/час. На рентгенограмме картина интерстициальной пневмонии, двусторонние мелкопятнистые тени до 3 мм в диаметре на фоне вздутия легких и усиления бронхососудистого рисунка. Рисунок ячеистого характера чаще поражает нижние доли. Похож на милиарный туберкулез легких. По мере выздоровления еще долго остается кашель и мелкопузырчатые хрипы. При правильном лечении кашель исчезает на 9-12 день, одышка на 6-7 день, хрипы держатся дольше. Препаратом выбора для грудных детей являются макролиды: Эритромицин 10-14 дней 40 мг/кг в сутки или рифампицин в более
старшем возрасте 15 мг/кг в сутки. Его лучше использовать в свечах. Макропен, бисептол, сумамед.
7. Цитомегаловирусная пневмония у детей. Заболевание начинается без выраженного начального токсикоза и проявляется небольшим кашлем при нормальной или субфебрильной температуре. Постепенно кашель усиливается и может становиться коклюшеподобным. Температура повышается до 38-39, но часто остаётся субфебрильной. Появляются цианоз, нарастающая одьппка, вздутие грудной клетки и выявляется типичная картина интерстициальной пневмонии. Заболевание протекает длительно, с периодическим улучшением и ухудшением. Присоединяется бактериальная инфекция с развития токсической или токсикосептической пневмонии с абсцедированием. Физикальные данные скудные, непостоянные. Одышка смешанного характера умеренная. Со 2-3 недели гепатоспленомегалия, могут быть признаки интерстициального нефрита и гепатита. При врожденной форме цитомегаловирусной инфекции признаки перинатального поражения центральной нервной системы. У большинства больных абсолютная нейтропения, тромбоцитания, гипоиммуноглобуленемия, а, es. Диагноз подтверждается обнаружением высокого татра специфического YgM.
8. Пневмонии, вызванные вирусом гриппа у детей. Начало заболевания острое, в первые сутки гриппа. Выражены признаки интоксикации. Одышка резкая с диффузным цианозом. Головная боль, озноб, миалгия, боли в глазах. Гипертермия 39-40. Кашель влажный с мокротой. Перкуторные данные пестрые, не характерные для пневмонии. При аускультации на фоне жесткого или ослабленного дыхания, влажные хрипы в большом количестве (на ограниченном участке), сухие, рассеянные хрипы. На рентгенограмме на фоне усиленного бронхососудистого рисунка, очаги затемнения округлой и неправильной формы с обеих сторон. Часто пневмония сопровождается тяжелым поражением сердечно-сосудистой системы до коллаптоидного состояния. В крови а — a 10-12″10, лимфопения, СОЭ-25-35 мм/час. В лечении на ранних стадиях применяют интерферон, рибавирин, амантадин, ремантадин.
9. Пневмония, вызванная гемофильной палочкой (грам-). Как правило пневмония начинается постепенно, течет длительно и тяжело. Течение продолжается несколько недель. Предшествует заболеванию инфекция носоглотки, отит, эпиглотит. Выражен токсикоз. Беспокоит кашель, часто без мокроты, повышается температура, одышка с втя>кением уступчивых мест грудной клетки, раздувание крыльев носа, в процесс вовлекаются бронхи, бронхиолы, надгортанник. Перкуторно-ограниченное притупление, выслушиваются крепитирующие хрипы, может быть эмпиома. На рентгенограмме поражены преимущественно нижние доли, негомогенного характера. Процесс двухсторонний. В крови умеренный лейкоцитоз, лимфопения, нейтрофилез. СОЭ в норме, на фоне снижения температуры лимфоцитов растет. В лечении применяется левомицетин, цефалосиорины 2-3 поколения, цеклор, цефамандол, цефотаксин. Детям старше 12 лет — фторхинолоны, ципробай или сочетание ампицилина с амоксиклавом.
10. Пневмонии, вызванные аденовирусами. Начало пневмонии незаметное. В первые дни слабость, головная боль, озноб. Температура в пределах 38-39. С первых дней болезни характерны признаки поражения верхних дыхательных путей, ринит, фарингит, коньюктивит, кашель приступообразный, сухой, мучительный, с болями за грудиной, длительный. При перкуссии в первые дни признаки не характерные для пневмонии, позже участки притупления. Аускультация на фоне жесткого или ослабленного дыхания, влажные мелкопузырчатые хрипы на ограниченном участке легкого. Большое кол-во сухих хрипов с обеих сторон. На Rg гр. на фоне усиленного рисунка полисегментарные инфильтративные тени с частым вовлечением плевры. В крови и в пределах нормы, СОЭ-20-30 мм/час.
11. Аспирационная пневмония у детей. В анамнезе жалобы на частые срыгивания, рвоту, кашель при кормлении. Энцефалопатия, недоношенность, органическое поражение ЦНС. После аспирации желудочного содержимого проходит относительно короткий латентный период 1-2 часа. Повышается температура, ухудшается дыхание, появляется кашель, цианоз.
В легких укорочение, влажные диффузные хрипы, свистящее дыхание. На Rg гр. небольшой, негомогенный инфильтрат в правой верхней доле чаще, но могут быть обширные, двусторонние, альвеолярные сетчатые инфильтраты. В крови лейкоцитоз без нейтрофилеза. СОЭ от нормы до 80 мм/час. В лечении кормление в полувертикальном положении густой пищей, меньшими порциями и 1 час вертикальное положение после еды. Клиндамицин, цефалоспор второго поколения, цефамицины, цефокситин, цефотетан.
12. Атипичная пневмония у детей. Атипичные-это пневмонии возбудителем микоплазма легионелла, хламидия,Q-лихорадки. Респираторные вирусы (гриппа А, В, парагриппа 1,2,3), RS- вирус, Эпштейн-Барр. Возбудители туляремии, лектоспироза и некоторые другие редкие возбудители. Основная трудность это диагностика. Сначала диф. диагноз идет в разделении типичной и атипичной пневмонии. Типичная пневмония — внезапное начало, озноб, лихорадка, плевральные боли, продуктивный кашель с мокротой. Физикальные данные: бронхиальное дыхание, локальная инспираторная крепитация. На рентгенограмме — очаговое затемнение легочной ткани, в проекции доли, сегмента. В гемограмме — нейтрофилез, лейкоцитоз. Возбудители обычно: стрептококк (пневмококк), стафилококк, гемофилюс. Атипичная пневмония — чаще у лиц молодого возраста с продромальными проявлениями простудного заболевания, сухой кашель, мышечные боли, общая слабость, насморк, умеренная лихорадка. Аускультация менее характерна. В крови лейкоцитов норма. Микоплазма. Инфекция передается воздушно-капельным путем. Боль в горле, потливость, «задний» сухой фарингит. Локально мелкопузырчатые хрипы.незвучная крепитация, без укорочения при перкуссии. Может быть шейная лимфоаденопатия. полиморфные кожные, пятнистые высыпания. Мышечные боли. Надсадный кашель, сухой, боли за грудиной. На рентгенограмме неоднородная инфильтрация больше в нижних отделах. Часто инфильтрация разрешается через много недель, существенно отставая от клинического выздоровления. В крови выраженная пролиферация лимфоцитов из-за этого много внелегочных проявлений: кожных, суставных, гематологических, неврологических, гастроинтенстинальных и т. д. Легионелла. Грам-отрицательная палочка. Передается чаще всего через воду. В гостиницах, в больницах, кондиционеры, больших зданиях. У детей встречается редко. Клиника — немотивированная слабость, анорексия, заторможенность, упорная головная боль. Затем кашель, непродуктивный, одышка, фебрильная лихорадка. Кровохарканье, плевральные боли у 30%. Нередко неврологические расстройства — заторможенность, дезориентация, галлюцинации, периферические нейропатии. При аускультации локальная крепитация укорочения, бронх. дыхание. Хламидии.У школьников может быть бессимптомное или малосимптомное течение. Чаще симптоматика схожа с микоплазмой. Выражена гиперемия зева, осиплость голоса, боли при глотании. Лихорадка и малопродуктивный кашель. У детей раннего возраста при внутриутробном инфицировании на 4-8 неделе жизни появляется отрывистый, пароксизмальный кашель. даже одышка. Температура в норме, нет интоксикации, дыхание кряхтящее. В легких в болыпом количестве мелкопузырчатые, крепитирующие хрипы, без обструкции. Увеличены печень, селезенка, может быть энтероколит. На рентгенограмме чаще мелкоочаговая (2-3 см) симптоматика. В крови лейкоциты в норме.. Сначала определяется, затем. Лечение атипичных пневмоний: макролиды, тетрациклины, фторхинолоны, рифампицин. При нетяжелых формах — макролиды внутрь, а при тяжелых макролиды внутривенно. Курс 2-3 недели. Сокращение курса может привести к рецидиву.
13. Особенности пневмоний у впервые заболевших детей. У большинства характерны ярковыраженные симптомы, но более выражены показатели параклинических методов. СОЭ. лейкоцитоз, диспратеинемия, иммуноглобулины повышены, С — реактивный белок. На рентгенограмме интенсивное затемнение гомогенного характера с четкими контурами.
14. У детей с повторными пневмониями и частыми ОРВИ.Клиника менее выражена, чаще сочетается с симптомами бронхита. На рентгенограмме отсутствуют четкие контуры.
15. Особенности острой пневмонии у детей с аллергичееким диатезом. На ряду с локальными признаками острой пневмонии характерны признаки диффузного бронхита, нередко обструктивного. На рентгенограмме отсутствие четких контуров, затемнение негомогенного характера, неравномерная пневматизация, увеличение лимфатических узлов. В крови умеренная эозинофилия, лимфоцитоз. Острая пневмония носит затяжной характер, могут быть рецидивы. При сочетании аллергического диатеза с лимфатическим диатезом могут быть гнойные осложнения (отит, пиелонефрит, пиодермия). Течение тяжелое, затяжное, с токсикозом, обструктивный синдром, нейротоксикоз. При увеличении вилочковой железы общая вялость, бледность, повышение температуры, сердечно — сосудистая недостаточность. При сочетании аллергического диатеза с мочекислым часто наблюдается нейротоксикоз, кардиоваскулитный синдром. Пневмония носит очаговый характер. При пневмонии на фоне аллергического диатеза без наслоения инфекции начало постепенное, на фоне субфебрильной температуры и нормальной температуры, волнообразно, со смешанной одышкой, обильными катаральными явлениями со стороны носоглотки, с частым влажным кашлем. Эффект от антибактериальной терапии незначительный. Часто пневмония сочетается с экссудативными изменениями на коже и слизистых (сыпь, гнейс, строфулюс, экзема). При инфекции — течение тяжелое, с высокой температурой, выраженной ДН, обилием катарных явлений в легких, одышкой экспираторного характера, может быть нейротоксикоз. При лимфатическом диатезе типично отсутствие нейтрофильной реакции, преобладание лимфоцитов (78-98%), что мо>кет указывать на недостаточность функции надпочечников. Склонность к затяжному течению, к генерализации процесса. Могут быть осложнения в виде поражения сердечно-сосудистой системы (микроциркуляторные нарушения), развитие токсикоза, увеличение вилочковой железы. В периоде клинического разрешения длительный субфебрилитет.
16. Пневмонии у детей с внутричерепной родовой травмой.Клиническая картина пневмонии характеризуется атипичностью течения. В начале заболевания нарастает вялость, адинамия, снижение рефлексов, мышечная гипотония, усиливается бледность, цианоз, наблюдаются признаки асфиксии, срыгивание, рвота. Температура чаще нормальная или субфебрильная с периодическими подъемами до фебрильных цифр. Одышка с поверхностным, апериодическим дыханием и втяжением уступчивых мест грудной клетки, при тяжелой травме может быть брадилноэ. Перкуторно — укорочение в межлопаточных областях. Дыхание жесткое, нежные мелкопузырчатые, крепитирующие хрипы при глубоком вдохе в нижнезадних отделах. На рентгенограмме — вздутие, усиление бронхо-сосудистого рисунка, очаговые инфильтративные мели в прикорневых зонах, могут быть ателектазы. В крови анемия, лимфоциты в норме или немного нижке, СОЭ увеличена незначительно.
17. Особенности течения острой пневмонии на фоне эпидеролопатии. Течение атипичное, характер изменений зависит от выраженности неврологического дефекта. Пневмония возникает в более раннем возрасте, имеет тенденцию к рецидивам, более тяжелому течению. Чаще развивается нейротоксикоз, вплоть до нейротоксического шока. Характерна быстрая манифестация процесса с нарушением микроциркуляции КОС, водносолевого обмена. Чаще развивается деструкция. При наличии миатопического синдрома склонность к затяжному течению, с длительными физикальными изменениями из-за нарушения дренажной функции бронхов. Чаще развивается сердечно-сосудистая недостаточность.
18. Пневмония у детей, больных рахитом. Пневмония усугубляется ацидозом, полигиповитаминозом, недостаточной экскурсией грудной клетки (участки гиповентиляции), иммунной недостаточностью. Пневмония носит затяжной, рецидивирующий характер, особенно при рахите II,III. Начинается остро, с появления выраженных признаков дыхательной недостаточности (одышка смешанного характера, бледность, цианоз, участие дополнительной мускулатуры в акте дыхания). Температура повышается до фебрильных цифр. Обильные катаральные явления в легких. Перкуторно звук с коробочным оттенком, укорочение в межлопаточных областях и в подмышечных областях из-за увеличения лимфатических узлов, бронхопульмональных, бифуркационных. При аускультации обилие мелкопузырчатых и сухих разнотембровых хрипов на выдохе («звучащая грудная клетка» по Домбровской). Из-за гипотонии мышц
дыхательных путей мокрота не эвакуируется, стекает в нижние отделы- тоны приглушены, тахикардия. При тяжелом рахите пневмония может приобрести токсическое и токсикосептическое течение, начинается исподволь на фоне нормальной температуры, нарастает одышка и дыхательная недостаточность. Диагноз ставится иногда только по рентгенограмме (ателектазы, сливные тени в нижне-медиальных отделах, гепатоспленомегалия).
19. Пневмония у детей с гипотрофией. У детей с гипотрофией II- III степени отмечается повышенная чувствительность к инфекциям из-за снижения иммунитета, наличия адидоза, полигиповитаминоза. Выделяют реактивную, гипореактивную, ареактивную острую пневмонию. При гипотрофии I степени — реактивная не отличается от обычной. При гипореактивной (при II степени) классическая симптоматика более скудная: температура субфебрильная,повышается редко, признаки дыхательной недостаточности выражены умеренно; периоральный цианоз, бледность с сероватым колором, поверхностная одышка. При перкуссии коробочные, укорочены паравертебрально, небольшое количество мелкопузырчатых крепитирующих хрипов, при глубоком вдохе в нижнемедиальных отделах. На рентгенограмме усиление рисунка в прикорневых зонах и паравертебрально. Лобулярные инфильтратные тени могут быть ателектарны. Тоны сердца пирглушены, живот вздут. В крови анемия, лейкопения, СОЭ в норме или повышена. При ареактивной форме клинические симптомы стерты. Цианоз почти невиден из-за анемии, дыхание поверхностное, гипотермия, единичные хрипы в легких при глубоком вдохе. При этом часты осложнения — отит, пиелонефрит,сепсис.
20. Внутрибольничные пневмонии у детей. Пневмонии, развиваются через 48 часов и больше в стационарах. Внутрибольничная летальность от пневмонии 5-10 %, причем в 1/2-2/3 случаев она обусловлена суперинфекцией в стационаре: клебсиелла, протей, синегнойная палочка, золотистый стафилококк. Особенности этой пневмонии чаще у детей до 6 месяцев: стертость острого периода, отсутствие выраженных гематологических сдвигов, небольшие негомогенные тени в легких на рентгенограмме. Приобретает более тяжелые формы с длительным течением. Поэтому при подозрении на внутрибольничную пневмонию по клиническим данным терапию следует начинать даже при отсутствии рентгена в 1-2 дни суперинфекции. Если ребенок не лечился антибиотиками, то дают пенициллин, цефалоспорины, линкомицин, эритромицин. Если пневмония возникла на фоне антибиотикотерапии, то обязательна смена антибиотика на пипрацил или пиперациллин 400-500 мг/кг в сутки, гентамицин с цефалоспорином, рифампицин, тикарциллин, при синегнойной палочке — тобрамицин, сизомицин, цефтазидим (фортум).
Лечение внутрибольничной пневмонии у детей.
Основу терапии составляет рациональная антибактериальная терапия. Детям первого полугодия жизни при внебольничной пневмонии при очаговом характереампиокс, при неэффективности в течение 24-36 часов смена на комбинацию аминогликореда с цефалоспорином 1-3 поколения. При деноминированных обычно афебрильных (хламидии, пневмоцисты) назначают эритромицин внутривенно или сумамед, макропен, рулид. Детям от 6 месяцев до 4 лет начать с пенициллина внутримышечно 2 раза в день или полисинтетические пенициллины. При неосложненных формах ребенку назначают оспен, амоксициллин или цефалоскорины 1-2 поколения, оспексин, цефаклор, зиннат. Если терапия эффективна после 2-3 дневного пареинтерального введения, можно перейти на. У детей старше 4 летнего возраста возможна микоплазменная пневмония и хламидийная. Лечигся современными макромедами — сумамед, рулид, клацид. При внутрибольничной пневмонии чаще клебснелла, протей, синегнойная палочка, серрация высоко резистеннтных к антибактериальной терапии назначают аминогликозиды, цефалоспорины 3 поколения, устойчивые к действию. Р-лактамаз — цефтазидим, цефпирамид, цефоперазон. Их можно принимать отдельно и в комбинации с антисинегнойными (ципрофлоксацин единственный для перорального применения). Фторхинолоны (таривид, ципробай) детям до 12 летнего возраста не рекомендуется, т. к. они влияют на ростковые зоны хрящей, только в крайних случаях. К препаратам резерва монобактамы (азтреонам), карбопенемы (морапенем) по жизненно важным показаниям.
Длительность антибактериальной терапии — продолжить 2 дня после исчезновения признаков острого воспаления.
Nelzya
|
|
очень много ошибок в тексте |
Чтобы оставлять комментарии, необходимо войти или зарегистрироваться