Кардиогенный отек легких
Определение
Кардиогенный отек легких - чрезвычайно опасное неотложное состояние, возникающее вследствие острой левожелудочковой недостаточности. Быстро нарастающее гидростатическое давление в малом круге кровообращения приводит к патологическому пропотеванию жидкости в легочную ткань, а затем и в альвеолы.
Наиболее часто кардиогенный отек легких развивается на фоне:
• артериальной гипертензии (гипертонического криза);
• острого инфаркта миокарда;
• обширного постинфарктного кардиосклероза;
• нарушений сердечного ритма;
• пороков сердца.
Различают 2 фазы острой левожелудочковой недостаточности (ОЛЖ).
1. ИНТЕРСТИЦИАЛЬНЫЙ ОТЕК ЛЕГКИХ характеризуется инфильтрацией всей легочной ткани. Набухание периваскулярного и перибронхиального пространств резко ухудшает газообмен между воздухом альвеол и кровью. Клинически эта фаза соответствует сердечной астме (СА) и проявляется ощущением нехватки воздуха, потребностью больного занять положение сидя, сухим кашлем, выраженной инспираторной одышкой. Аускультативно в легких выслушиваются нарастающие сухие хрипы, влажных хрипов мало или их нет.
2. Развитию АЛЬВЕОЛЯРНОГО ОТЕКА ЛЕГКИХ способствует остающееся повышенным гидростатическое давление в системе малого круга кровообращения, что приводит к дальнейшему пропотеванию жидкости из интерстициальной ткани в альвеолы. В этой стадии характерно образование чрезвычайно стойкой белковой пены, буквально затопляющих альвеолы, бронхиолы и бронхи. Клинику альвеолярного отека легких характеризуют ортопноэ, инспираторная (редко-смешанная) одышка; число дыхательных движений больше 30 в минуту, кашель с пенистой мокротой, в особо тяжелых случаях окрашенной находящимися в транссудате эритроцитами; распространенный цианоз слизистых и кожных покровов, обилие влажных хрипов в легких, зачастую слышных на расстоянии. Кожные покровы покрыты обильным холодным потом, выявляется тахикардия, выслушивается ритм галопа.
Основные принципы лечения отека легких
Установив диагноз отека легких, необходимо немедленно приступить к интенсивной терапии. При этом важно понимать, что подход к лечению сердечной астмы и альвеолярного отека легких не имеет принципиальных различий, т.к. в их основе лежит один и тот же механизм. Во всех случаях острой левожелудочковой недостаточности лечебные мероприятия направлены на решение следующих задач:
• устранение «дыхательной паники»;
• уменьшение гидростатического давления в малом круге кровообращения путем:
- снижения притока крови в малый круг кровообращения;
- уменьшения гиперволемии.
• коррекцию артериального давления;
• коррекцию сердечного ритма (при наличии аритмии);
• нормализацию кислотно-щелочного состава газов крови;
• пеноразрушаюшие мероприятия;
• повышение сократительной способности миокарда (по показаниям).
Кроме того, при альвеолярном отеке легких оказывается необходимым проводить мероприятия по разрушению образовавшейся пены. В ряде случаев приходится прибегать к таким вспомогательным мероприятиям, как интубация трахеи, вспомогательная и искусственная вентиляция легких.
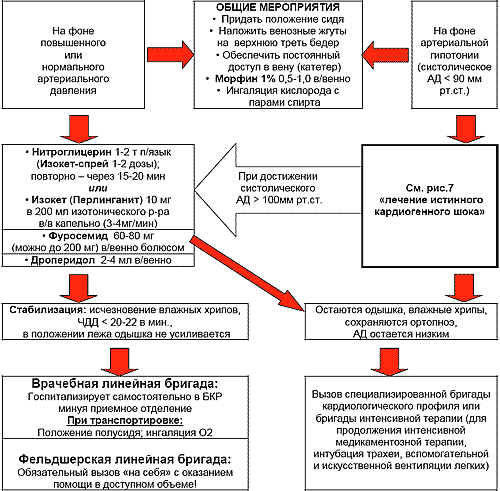
Рис.4. Лечение отека легких на догоспитальном этапе в зависимости от уровня артериального давления
Лечение отека легких
Последовательность лечебных мероприятий при ОЛ, независимо от причины и состояния гемодинамики, должна быть следующей (рис. 4):
1. Придать положение сидя (умеренная гипотония не является противопоказанием);
2. Обеспечить постоянный доступ в вену (катетер);
3. Морфин 1% 0,5-1,0 в/венно
4. Ингаляция кислорода с парами спирта
При назначении Морфина и определении его дозы необходимо учитывать возраст, состояние сознания, характер дыхания, частоту сердечных сокращений. Брадипноэ или нарушение ритма дыхания, наличие признаков отека мозга, выраженный бронхоспазм, являются противопоказанием к его применению. При брадикардии введение Морфина следует сочетать с Атропином 0,1% 0,3-0,5 мл.
При повышенных или нормальных цифрах артериального давления наряду с общими мероприятиями, терапию следует начинать с сублингвального применения Нитроглицерина (1-2 т. каждые 15-20 минут) или распыления во рту Изокета (Изосорбида динитрата). В условиях врачебной бригады, а тем более БИТ или бригады кардиологического профиля целесообразно капельное внутривенное применение Перлинганита или Изокета, что позволяет осуществлять контролируемую периферическую вазодилатацию. Препарат вводится в 200 мл изотонического раствора. Начальная скорость введения 10-15 мкг/мин с последовательным увеличением ее каждые 5 минут на 10 мкг/мин. Критерием эффективности дозы является достижение клинического улучшения при отсутствии побочных эффектов. Систолическое АД не должно быть снижено менее 90 мм рт.ст.
Назначая нитраты, следует помнить, что они относительно противопоказаны у больных с изолированным митральным стенозом и стенозом устья аорты, и должны применяться лишь в последнюю очередь и с большой осторожностью.
Эффективно при ОЛ применение мочегонных средств, к примеру Лазикса, Фуросемида, в дозе 60-80 мг (до 200 мг) болюсом. Уже через несколько минут после введения, наступает венозная вазодилатация, что ведет к снижению притока крови в систему малого круга кровообращения. Через 20-30 минут присоединяется диуретический эффект Фуросемида, что ведет к снижению ОЦК и еще большему уменьшению гемодинамической нагрузки.
При сохраняющейся гипертензии и психическом возбуждении, быстрый эффект может быть достигнут внутривенной инъекцией Дроперидола. Этот препарат обладает выраженной внутренней α-адренолитической активностью, реализация которой способствует снижению нагрузки на левый желудочек путем уменьшения общего периферического сосудистого сопротивления. Дроперидол вводится в дозе 2-5 мл в зависимости от уровня АД и веса пациента.
Не следует применять при отеке легких Эуфиллин, даже при имеющихся признаках бронхиальной обструкции, т.к. эта обструкция связана не с бронхоспазмом, а с набуханием перибронхиального пространства, а риск повышения потребности миокарда, при введении Эуфиллина, в кислороде, гораздо выше, возможного полезного эффекта.
На фоне низких цифр артериального давления отек легких чаще всего протекает у больных с распространенным постинфарктным кардиосклерозом, при обширных повторных инфарктах миокарда. Гипотензия также может быть результатом некорректной медикаментозной терапии. В этих случаях возникает необходимость в применении негликозидных инотропных средств (см. рис. 7).
После стабилизации систолического АД на уровне не ниже 100 мм рт.ст. к терапии подключаются диуретики и нитраты.
При АРИТМОГЕННОМ ОТЕКЕ ЛЕГКИХ, первоочередной задачей является восстановление правильного сердечного ритма. Во всех случаях тахисистолических аритмий, купирование должно осуществляться только методом электрокардиоверсии. Исключение составляют желудочковая однонаправленная пароксизмальная тахикардия, купируемая Лидокаином или желудочковая пароксизмальная тахикардия типа «пируэт», которая может быть успешно прервана внутривенным введением сульфата магния (см. раздел «нарушения сердечного ритма»).
Медикаментозная терапия брадисистолических аритмий (атриовентрикулярная или синоатриальная блокады, отказ синусового узла) у больных с отеком легких также представляется опасной: применение атропина и β-адреностимуляторов с целью увеличения ЧСС, способно привести к развитию фатальных нарушений сердечного ритма. Средством выбора в этих случаях является временная электрокардиостимуляция на догоспитальном этапе.
Применение сердечных гликозидов при отеке легких, допустимо лишь у больных с тахисистолией на фоне постоянной формы мерцания предсердий.
Если после купирования аритмии сохраняются признаки левожелудочковой недостаточности, необходимо продолжить лечение отека легких с учетом состояния гемодинамики.
Лечение отека легких на фоне острого инфаркта миокарда осуществляется в соответствии с изложенными принципами.
Критериями купирования отека легких, помимо субъективного улучшения, являются исчезновение влажных хрипов и цианоза, уменьшение одышки до 20-22 в минуту, возможность больного занять горизонтальное положение.
Больные с купированным отеком легких госпитализируются врачебной бригадой самостоятельно в блок (отделение) кардиореанимации. Транспортировка осуществляется на носилках с приподнятым головным концом.
Показаниями к вызову «на себя» бригады интенсивной терапии или кардиологического профиля для линейной врачебной бригады являются:
• отсутствие клинического эффекта от проводимых лечебных мероприятий;
• отек легких на фоне низкого артериального давления;
• отек легких на фоне острого инфаркта миокарда;
• аритмогенный отек легких;
• в случаях осложнений терапии.
Фельдшер при самостоятельном оказании помощи больному с отеком легких во всех случаях осуществляет вызов «на себя», проводя при этом лечебные мероприятия в максимально доступном объеме в соответствии с настоящими рекомендациями.
Dr_Yershov
|
|
Хотелось бы отметить, что при кардиогенном отеке легких очень хорошо себя зарекомендовало проведение ИВЛ в режиме СРАР по неинвазивному варианту (т.е. без интубации трахеи, через маску для ИВЛ). Явления отека быстро купируются, улучшается окисгенация, нормализуется дыхание. Первоначальное давление СРАР можно выбрать,равным 15 см Н2О, затем титровать по достигнутым результатам: стало лучше постепенно уменьшать давление, нет улучшения - плавно добавить до 20 см. Н2О. Проведение ИВЛ не отменяет медикаментозную терапию, но очень заметно повышает эффект от проводимого лечения! |
Чтобы оставлять комментарии, необходимо войти или зарегистрироваться